Apopleksio
Apopleksio (laŭ angla ekzemplo ankaŭ cerbovaskula akcidento, CVA) estas supernocio de diversaj malsanoj, kies komuna trajto estas subita perturbo de la sangocirkulado en la centra nervosistemo. Ĝi kaŭzas multajn diversajn simptomojn depende de la regiono, kiu estas trafita.
| apopleksio | |
|---|---|
| mortokialo • simptomo aŭ signo | |
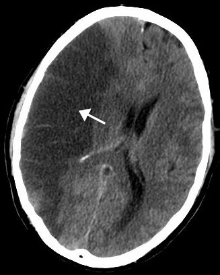
| bildo de komputila tomografio de apopleksio en cerbo | |
| KIM-10 | G45.- , I60.- ĝis I64 |
| Statistikaj indikoj – ambaŭ seksoj[1] | |
| Incidenco | 140-230/100.000 loĝantoj |
| Mortofteco | 15-20% |
| Klinika bildo | |
| Paso | akuta |
| Kaŭzoj aŭ riskaj faktoroj |
ŝtopiĝo aŭ rompiĝo de cerba vaskulo |
| Trafita sistemo | centra nervosistemo |
Ĉar el apopleksio povas sekvi daŭra damaĝo kaj handikapo, ege urĝas, ke paciento montranta la simptomojn de apopleksio estu prenata alhospitalen kiel eble plej rapide. Prefere oni voku la ambulancon. Tiam la ekzameno, diagnozo, kaj kuraco povas komenciĝi haste.
Termino
redaktiPro la subita ekesto de simptomoj, en naciaj lingvoj la populara vorto por tio ofte venas de la signifo „bato“ aŭ „atako“ (angle stroke, germane Schlag(anfall), latine ictus, france Accident vasculaire cérébral). En Esperanto ne evoluis nefakula vorto, ĉar mankis la ĉiutaga bezono. La vorto apopleksio tamen estas malpreciza, ĉar ĝi rilatas al tuta grupo de neŭrologiaj malsanoj, kiuj prezentas similajn simptomojn, sed bezonas alian traktadon.
Epidemiologio
redaktiMondskale, en 2015 apopleksio estas la dua plej grava kaŭzo de mortoj. Entute mortis 6,24 milionojn da homoj pro apopleksio[2]. La incidenco de apopleksioj estas 140-230/100.000 loĝantoj/jaro, sed la risko malsamas depende de geografiaj regionoj, etno, sekso, socia tavolo kaj aliaj faktoroj.[3]
La risko por havi apopleksion forte dependas de la aĝo. Ĝi kreskas laŭ eksponenciala maniero kun la vivaĝo, tiel ke 95% el la pacientoj kun apopleksio aĝas 45 jarojn kaj pli, kaj proksimume du trionoj de la pacientoj aĝas pli ol 65 jarojn.[4] [5]La risko por apopleksio estas iom pli alta por viroj ol por inoj, sed ekde la aĝo de 80 jaroj la risko preskaŭ samaltas por ambaŭ seksoj.[3]
Faktoroj altigantaj la riskon por apopleksio krom aĝo kaj sekso estas diabeto, konsumo de tabako, alta sangopremo, alta kolesterola nivelo, kora malsano, atria fibrilacio kaj antaŭa apopleksio.[6]
Simptomoj
redaktiSimptomoj de apopleksio kutime manifestiĝas subite, sed povas ankaŭ dum kelka tempo pliiĝi. Ili povas aperi multforme kaj – depende de la grandeco de la apopleksio – ankaŭ pluraj samtempe.
- Vertiĝo, problemoj kun la balanco aŭ koordinado (ataksio), problemoj kun lerteco
- Vidmalkapabloj: subita blindeco je unu flanko de la vidkampo (hemianopsio), duobla vidado (diplopio)
- Problemoj kun kompreno aŭ esprimo de lingvo (afazio), malklara elparolo (disartrio),
- Malorientiĝo
- Paralizo de unuopaj membroj aŭ de duono de la korpo (mono- aŭ hemiparezo) aŭ de la vizaĝo
- Pertubo de tuŝsento (hipestezio)
Kiel bona memorigilo, kvankam ĝi nekomplete priskribas la situacion, uzeblas la akronimo TEMPO (en la angla lingvo, la testeto estas konata sub la akronimo „FAST“):
| mallongigo | staras por | signifo |
|---|---|---|
| TE | tempo esencas | rimarkante la subajn simptomojn oni voku la ambulancon tuj |
| M | malforteco de la brako | maleblo komplete levi la brakojn (aŭ gambojn) |
| P | problemoj de parolo | maleblo de kompreno aŭ esprimiĝo |
| O | oblikva buŝo | parto de vizaĝo estas oblikva kaj ne bone moviĝas |
Ĝi estas akronimo por memori la simptomojn kaj laŭeble plej helpe reagi, se bezonatas. Frua rekono de la simptomoj estas la ĉefa faktoro por plibonigi la prognozon.
Kaŭzoj de apopleksio
redaktiĜenerale oni distingas la cerban infarkton (aŭ cerban iskemion), kie pro ŝtopiĝo de vaskulo arteria aŭ vejna okazas manko de sango en iu cerba regiono, de la cerba hemoragio, kie vaskulo rompiĝas kaj la sango fluas el la vaskulo en la organon.
En ambaŭ kazoj rezultiĝas manko de sango en la malantaŭa histo. Ĉar la cerbo estas organo kun rapida metabolo, ĝi havas la plej grandan bezonon de oksigeno kaj glukozo por daŭrigi sian funkciadon. Jam mallonga halto de sangofluo (dum minutoj) povas kaŭzi misfunkcion.
Kaŭzoj de cerba iskemio
redaktiArteria trombozo
redaktiArteria trombozo estas okluzio de vaskulo pro obstaklo (ekz. koagulaĵo aŭ rompita plakaĵo ĉe la vaskula muro) formiĝinta surloke. Ĝi kaŭzas inter 20 kaj 40% de la cerbaj infarktoj.[3]
Tion povas kaŭzi en grandaj arterioj: arteriosklerozo, dissekcio de arterioj, diversaj inflamoj de la arterioj (arteriito Takayasu, arteriito tempia kaj aliaj) kaj misformado de arterioj kiel ekz. en la malsano Moya-Moya aŭ fibromuskola displazio.
En malgrandaj arterioj kutime respondecas por trombozo la tielnomata mikroangiopatio. Tio estas dumviva ŝanĝiĝo kaj dikiĝo de vaskula muro pro influo de diabeto kaj alta sangopremo. Krome la arterieta muro povas ŝanĝiĝi pro genetikaj malsanoj kaj cerba amiloidangiopatio.
Arteria embolio
redaktiEl ĉiuj cerbaj infarktoj, emboliaj infarktoj aperas en 25-40%. Embolia infarkto okazas, se en iu fora organo amasiĝas trombocitoj por formi koagulaĵon (embolion), kiu per la sangofluo estas transportita al cerba arterio kaj ŝtopas tion. Embolioj povas formiĝi plej ofte en la koro pro kormalsanoj kiel atria fibrilacio, endokardito kaj malsano de la kora muskolo, aŭ el la materialo de arteriosklerozaj plakaĵoj en antaŭaj, pli grandaj arterioj kiel la aorto.
Vejna trombozo
redaktiSamkiel oni povas havi trombozon de gambaj vejnoj, ankaŭ en cerbaj vejnoj povas okazi trombozo. La fermiĝo de la vejnoj per koagulaĵo, precipe se temas pri granda vejno, malebligas la forfluon de la vejna sango. Sekve la eluzita sango stagnas en la kapilaroj; freŝa (oksigen- kaj glukozo-hava) sango ne povas atingi la nervoĉelojn, kiuj malgraŭ la troa kvanto da sango ne ricevas la bezonatajn nutraĵojn. Ili malrapide formortas. Pro la troo de sango la infarktoj kaŭzataj de vejna trombozo tre ofte transformiĝas hemoragie.
Ili estas relative maloftaj, kaj plejparte ludas rolon de kunfaktoro, precipe ĉe junaj pacientoj. Ekzistas genetikaj perturboj kiel ekzemple manko de proteino S/C, mutacio de faktoro V, manko de AT III, aŭ dumvive alproprigitaj perturboj kiel hematologiaj malsanoj, antifosfolipid-antikorpoj-sindromo kaj aliaj.
Cerba hipoperfuzo
redaktiSe misfunkcio de koro aŭ pulmoj kaŭzas krizan malpliiĝon de la sangopremo („ŝokon“), ankaŭ la sangopremo de la cerbo malaltiĝas draste. Depende de la daŭro kaj graveco tiu manko de sango povas kaŭzi infarktojn multlokajn aŭ ĝeneralan damaĝon al la tuta cerbo.
Kaŭzoj de cerba hemoragio
redaktiĜenerale oni distingas diversajn specojn de enkraniajn hemoragiojn, inter kiuj la cerba hemoragio estas nur unu. Kutime cerbaj hemoragioj havas kiel bazon ian vaskulan problemon: misformado kiel kavernomo, amiloidangiopatio, aneŭrismo, arteria-vejna-misformado kaj aliaj. Al tiuj aldoniĝas alta sangopremo, kiu kondukas al rompiĝo de la cerba vaskulo.
La risko de cerba hemoragio estas plialtigita per konsumo de tabako, alkoholo aŭ kokaino kaj diabeto.
Metodoj de diagnozado
redaktiSe paciento suferas de simptomoj, kiuj povas indiki apopleksion, tuja ekzamenado kaj diagnozo nepras, ĉar ĝenerale validas: Ju pli frue oni komencas la terapion, des pli verŝajna estas sukcesa remalfermo de la vaskulo aŭ haltigo de la sangado. El tiu sekvas, ke des pli verŝajnas, ke la daŭra damaĝo al la cerbo nur estas malgranda.
Unua paŝo (urĝa): diagnozo de la apopleksio mem
redaktiLa diagnozado sekvas jenajn paŝojn:
- ekzamenado de simptomoj fare de kuracisto (prefere neŭrologo aŭ internisto)
- cerba bildigo (komputila tomografio (KT) aŭ magneta resonanca bildigo (MRB)) inkluzivanta bildigon de la vaskuloj
Klinika ekzamenado
redaktiAl la klinika ekzamenado apartenas anamnezo (demandado pri antaŭaj malsanoj, prenataj medikamentoj, vivkondiĉoj ktp.). Plej gravas certigi la momenton, kiam la unuaj simptomoj de la apopleksio montriĝis, ĉar de tio dependas la posta terapio. Krome la historio povas indiki, se temas pri alia malsano. Se oni havas nesufiĉe da informoj, ekzistas pluraj malsanoj, kiuj povas „imiti“ apopleksion (angle: stroke mimics), kiel migreno, epilepsia atako, maltro da korpa fluidaĵo (eksikozo), hipo- aŭ hiperglukozo ĉe diabeto.
Aldoniĝas rapida, sed zorga korpa ekzamenado kun nerva stato. Internacie disvastiĝinta skalo por difini kaj observi la apopleksiajn simptomojn estas la tielnomata NIHSS (National Institute of Health Stroke Scale).
Cerba bildigo
redaktiĈar la simptomoj de cerba infarkto kaj cerba hemoragio povas esti tute la samaj, nepras havi bildigon en la urĝa situacio por distingi unu de la alia.
Hemoragioj estas kutime bone videblaj. Cerbaj infarktoj ofte dum la unuaj horoj ne aŭ nur parte videblas.
Por diagnozado de cerba iskemio en la urĝa situacio[7]:
komputila tomografio (KT) (sen kontrastilo)
sentiveco = 16%
specifeco = 96%
magneta resonanca bildigo (MRB)
sentiveco = 83%
specifeco = 98%
Tamen la aspekto de iskemioj tre varias depende de la tempo pasinta inter la komenco de la okazaĵo kaj la sinprezento de la paciento en la urĝejo.
En la komputila tomografio la cerba infarkto dum la unuaj horoj tute ne videblas. Ĝis 24 horojn post la fermiĝo de la vaskulo la infarkto nur prezentiĝas per la tielnomataj „fruaj signoj“: la cerbaj sulkoj aperas iomete pli svagaj kaj la bazaj ganglioj estas malpli bone distingeblaj de la blanka substanco. Se cerba arterio estas okluziita per emboliaĵo, oni ankaŭ sen kontrastilo povas vidi la t.n. „signon de la densa arterio“ (angle: dense artery sign), kie la arterio aperas kiel hela strio. Tamen kontrastilo estas tre helpa en komputila tomografio por prijuĝi la grandecon kaj intensecon de freŝa infarkto.
En la akuta periodo, t.e. la unua semajno ekde la dua tago, la infarkto aperas iomete hipodensa. Grandaj infarktoj nun evoluas edemon, kies maksimuma efiko videblas en la tria tago. Dum la subakuta periodo, kiu ekvivalentas la duan ĝis kvinan semajnon, la infarkto kelkfoje apenaŭ videblas, ĉar la trafita histo iĝas izodensa. Oni parolas pri la „nebuliga efiko“ (angle: fogging effect). Post pluraj semajnoj la infarkto pli kaj pli hipodensiĝas, ĉar la korpo forprenas la mortan histon, ĝis kiam la iama infarkto fine povas esti truo samaspekta kiel la likvejoj.
| prezentiĝo de infarkto en KT | |
|---|---|
| 0-24 h | "fruaj signoj": svagaj sulkoj, malbona distingeblaj baza ganglioj |
| akuta periodo (1. semajno) | unua tago: izodensa, poste: iomete hipodensa, edemo plej granda la 3an tagon |
| subakuta periodo (2. - 5. semajno) | en la 2a semajno "nebuliga efiko", kiam la infarkto denove izodensas, poste pli kaj pli hipodensa |
| malnova infarkto (>5 semajnoj) | hipodensa |
En magneta resonanca bildigo la aspekto de iskemio dependas de la sekvenco. La plej sensitiva rilate iskemiojn estas la tielnomata difuzo-sekvenco, kie tre freŝaj iskemioj post kelkaj minutoj aŭ plej malfrue du horoj aperas kiel perturbo de difuzo, hiperintensa en la difuzo-sekvenco. La kerno de la iskemio, t.e. la histo, kiu jam mortis, montriĝas hiperintensa en la FLAIR-sekvenco.
Por diagnozado de cerba hemoragio en la urĝa situacio[7]:
KT (sen kontrastilo)
sensitiveco = 89%
specifeco = 100%
MRB
sensitiveco = 81%
specifeco = 100%
Freŝa sango en la komputila tomografio bone videblas hiperdense, t.e. blanka. La KT tial estas la plej bona elekto por detekti akutan sangadon. La sango dum kelkaj semajnoj malplidensiĝas kaj iam ne plu estas videbla en la bildo. Se la hemoragio ne postlasas histan difekton, oni ofte nenion plu vidas post pluraj semajnoj en la KT. Pro tio por la trovo de malnovaj hemoragioj la MRB estas pli sensitiva.[7] Freŝa sango malbone videblas en la kutimaj T1- kaj T2-sekvencoj de MRB. Sed en la tielnomata T2*-sekvenco (ankaŭ nomata „hemo-sekvenco“) la postlasaĵoj de iamaj hemoragioj aspektas tre hipointensaj (t.e. forte nigraj).
Dua diagnoza paŝo: trovo de la kaŭzo
redaktiKaŭzoj por la apopleksio varias laŭ aĝo, sekso kaj vivkondiĉo. Pro tio, post la akuta terapio necesas trovi la specifa(j)n kaŭzo(j)n, kiuj kondukis al la apopleksio. Tiucele oni uzas ultrasonografion de la cerbaj kaj kolaj arterioj (por detekti ekzemple karotidan stenozon), elektrokardiografion (EKG) kaj 24h-EKG-monitoradon (por detekti korajn misritmojn) kaj multajn sangotestojn (pri kolesterolo, glukozo, la koagula sistemo ktp.)[8] Kiujn testojn la kuracisto elektas, iom varias, sed la menciitaj estas la plej kutimaj.
Terapio
redaktiAntaŭhospitala situacio
redaktiOni zorgu, ke pacientoj kun simptomoj de apopleksio estu diagnozataj de kuracisto senpere, ĉar la rezultoj de la terapio forte dependas de la tempo, kiam oni ekkuracas. Rimarkante apopleksiecajn simptomojn oni devas tuj voki la ambulancon. Oni restu ĉe la paciento, ne donu al ĝi ion por drinki aŭ manĝi, ĉar povas esti, ke la paciento ne povas kontroli glutadon. Se oni misglutas, estas la danĝero de posta pneŭmonio aŭ eĉ sufokiĝo.
La ambulanco translokigas la pacienton al hospitalo. Se troviĝas pluraj hospitaloj proksime, kutime la ambulanculoj zorgas pri tio, ke la plej taŭga hospitalo estas elektita. Preferinda estas veturigi la pacienton al hospitalo kun stacio specifa por apopleksioj (angle: stroke unit). Esploroj montris, ke estas avantaĝa por pacientoj esti kuracata sur tiu specifaj stacioj kompare kun stacioj sen specifa sperto pri apopleksioj. Sed specifaj apopleksi-stacioj ne ekzistas ĉie. En Germanio ekzemple tutlande ekzistas 300 hospitaloj kun apopleksi-stacioj[9], en Britio estas 183[10] kaj en Usono oni nombris 750 de tiuj stacioj en 2010[11]. En tuta Afriko ekzistas nur kelkdekoj da apopleksi-stacioj[12]. Kompreneble, la disvastiĝo de tiuj specifaj stacioj dependas de la financoj kaj de la landa sansistemo, kaj ene de iu lando tamen kutime ekzistas grandaj diferencoj inter urboj kaj kamparaj regionoj.
En regionoj kun malmultaj hospitaloj la pacientoj devas esti transportitaj eĉ per helikoptero.
En la hospitalo
redaktiLa terapio komenciĝas tuj post la korpa ekzamenado kaj la bildigo.
Terapio de cerba iskemio
redaktiSe la paciento prezentas la simptomojn de apopleksio kaj ne pruviĝis hemoragio per la bildigo, la kuracisto por ne perdi tempon ekterapias la iskemion, eĉ se oni per bildigo (ankoraŭ) ne povis pruvi tion. Ĉar ĉe cerba iskemio la senpera kaŭzo estas fermita vaskulo, la terapio koncentriĝas pri la re-malfermo de la vaskulo.
Ekzistas du principaj ebloj: Ĉe pruvita fermiĝo de unu el la grandaj arterioj (karotido aŭ la komencaj partoj de cerbaj arterioj antaŭa, meza aŭ posta) oni povas per kateterizado elsuĉi la koagulaĵon (trombektomio). Tiun procedon pluraj esploroj en 2015 pruvis efika.[13] [14] Ĝi povas okazi nur en hospitaloj kun neŭroradiologio. La metodo aplikeblas dum la unuaj ses horoj post la ekapero de simptomoj kaj nur tre escepte post tiu tempo.[15] Kondiĉo estas la trovo de fermiĝo de granda arterio. Tio eblas per angiografio; pro tio ĉe pacientoj alvenantaj la hospitalon ene de ses horoj post apero de simptomoj kaj kun sufiĉe grava deficito, oni rekomendas tuj bildigi ne nur la cerbon mem, sed ankaŭ la arteriojn. Tiu angiografio eblas kaj kiel MRB- kaj kiel KT-angiografio. En ambaŭ kazoj bezonatas kontrastilo.
Ofte la bildigo tamen ne montras la konkretan okluzion, ekzemple se la vaskulo trafita estas tre malgranda. Tiam la terapio estas vejna injekcio de forta kontraŭ-koagulilo, kiu – donita dum 3 horoj post ekapero de simptomoj – pligrandigas la ŝancon de posta vivo sen handikapo je 10%. En 2010 post esploroj oni plilongigis la tempon, kiam estu donita la injekcio, al 4,5 horoj post ekapero de simptomoj.[16] Ju pli malfrue oni donas ĝin, des malpli efike ĝi tamen estas. Oni kutime uzas rtPA (rekombinanta histo-plasminogen-aktivigilon).
Se la cerba infarkto definitive jam estas okazinta kaj tre granda, kelkfoje necesas ĥirurgia terapio. La leziĝinta cerba histo disvolvas edemon, kiu povas kaŭzi severan altiĝon de enkrania premo. Por doni pli da spaco al la ŝvelanta cerbo, oni eltranĉas pecon el la krania osto (kraniektomio), kiun oni remetos post la malŝvelado.
Terapio de cerba hemoragio
redaktiPacientoj kun cerba hemoragio same estas enstaciigita en stacio specifa por apopleksio. Oni monitoras sangopremon, koran ritmon, oksigenon en la sango ktp. La sangopremo ne estu tro alta. Se la paciento antaŭe prenis kontraŭkoagulilojn, tiuj estas paŭzigitaj, ĉar ili povas pligravigi la sangadon. Kelkaj pacientoj devas esti operaciitaj, por aliaj ekzistas neŭroradiologiaj metodoj, sed tio dependas de la loko de la hemoragio kaj de la speco de hemoragio.
Apopleksi-ambulanco
redaktiĈar tempo tre gravas por la rezulto de aplopleksioterapio, Germanio kiel unua lando mondskale enkondukis specialan apopleksi-ambulancon en 2010 (germane: STEMO Stroke-Einsatz-Mobil, angle: MSU mobile stroke unit).[17] Ĝi estas ambulancaŭtomobilo iom pli granda ol normale; en ĝi troviĝas komputila tomografo, kaj la kuracisto laboranta estas neŭrologo aŭ havas ekranan kontakton al neŭrologo en iu el la grandaj hospitaloj. Tiel la anamnezo, klinika ekzamenado kaj bildigo povas okazi suraŭtomobile, dum la transporto. Per la apopleksi-ambulanco oni intencas ankoraŭ minimumigi la tempon inter la alvoko ĝis kiam la paciento povas ricevi la akutan terapion. Oni provis ĝin en la ĉefurbo Berlino, kaj ĝi estas tiom sukcesa, ke malgraŭ la altaj kostoj oni decidis aĉeti pluajn du de tiuj apopleksi-ambulancoj. 2015 oni ekprovis similan koncepton en Houston, Teksaso, Usono.[18]
Post-akuta terapio
redaktiDum la akuta terapio de apopleksio intencas minimumigi la damaĝon al la cerba histo, kiu estus kaŭzita de la aktuala apopleksio, la celo de la post-akuta terapio estas eviti pliajn apopleksiojn. La post-akuta terapio komenciĝas la duan tagon de la hospitala restado kaj daŭras dumvive. Ĝi koncentriĝas pri la reduktado de la riskfaktoroj.
Kontraŭ cerba iskemio, se neniu konkreta kaŭzo estas trovita, momente oni rekomendas acetilsalikatan acidon (aspirino) 100 mg/tago kombinita kun statino kaj inhibilo de angiotenzinon-konverta enzimo. Se kaŭzoj estas trovitaj, ekzistas detalaj rekomendoj de la diversaj landaj asocioj pri apopleksio. Laŭbezone, oni devas agordi sangopremon kaj diabeton. La paciento devas ĉesigi fumadon.
Kontraŭ cerba hemoragio, plej gravas teni malaltan la sangopremon. Rekomendita estas premo inter 120 kaj 140 mmHg. Konduto plialtiganta la riskon estas ĉesigenda (uzo de drogoj, alkoholo, tabako ktp.).
Rehabilito kaj prognozo
redaktiKiam okazas apopleksio, ne eblas antaŭdiri dum la unuaj tagoj kiel estos la fina rezulto. Multe dependas de tio, kiom rapide la fermita vaskulo estas remalfermita kaj kiom longe la malantaŭa histo restas sennutraĵa. Sed eĉ sen kuracado ekzistas iskemioj, kiu estas sinlimigaj, tiel ke la fermita vaskulo remalfermiĝas pro metabolaj kialoj.
Se la fermiĝo ne daŭras tro longe, povas esti ke tute ne okazas daŭra damaĝo al la cerbo. Se simptomoj restas nur dum malpli ol 24 horoj kaj en bildigo ne troviĝas videbla damaĝo, oni parolas pri „pasema/transira iskemia atako“ (TIA, en la angla: transient ischemic attack).
Sed ankaŭ se parto de cerbo formortis pro la apopleksio, dependas de la grandeco kaj la preciza loko, kiom gravaj estos la daŭraj simptomoj. Per terapio eblas plibonigi la simptomojn. Se la paciento troviĝas en specifa apopleksistacio, la terapio komenciĝas ekde la unua tago, ĉar esploroj montris, ke laŭeble plej frua terapio minimumigas la handikapon.
La rehabilita teamo konsistas el fizioterapiistoj, okupterapiistoj kaj logopediistoj. Fizioterapio okupiĝas pri ekzercado de normala movado kaj trejnas ekzemple la piediradon de homoj, kiuj pro paralizo aŭ pro problemoj kun la ekvilibro ne povas piediri. Ĉe pacientoj kun severa apopleksio, kiuj ne povas memstare moviĝi entute, la pasiva movado de artikoj kaj streĉado de muskoloj kaj tendenoj povas redukti dolorojn kaj eviti, ke aperas kontrakturoj.
Okupterapio celas ebligi al la paciento laŭeble plej normalan, memstaran vivon. La ekzercado de atento, perceptado kaj koncentriĝo apartenas al tio, same kiel re-lernado de ĉiujtagaj farendaĵoj (kuirado, sinflegado ktp.). Okupterapiistoj ankaŭ konsilas al la paciento kiel uzi helpilojn, aŭ kiujn anstataŭajn metodojn ĝi povas uzi por atingi ion.
Logopedio tre gravas, ĉar problemoj kun parolado, elparolo aŭ glutado oftas ĉe pacientoj kun apopleksio. La tasko de logopediistoj estas unue klasifiki la konkretajn problemojn de la paciento por trafe ekzerci ĝuste tiujn kaj trovi helpilojn por kompensi laŭeble la deficitojn. Ankaŭ gravas instrui la parencojn pri la efikoj de parol- aŭ glutproblemoj.
Post la restado en hospitalo, la rehabilito okazas en specifaj resanigejoj, ĉar ofte bezonatas pluraj semajnoj de ekzercado. La finan staton de pacientaj deficitoj oni pritaksas en Eŭropo kaj la nordamerikaj landoj per la t.n. modifita Rankin-Skalo (mRS):
| modifita Rankin-skalo | ||
|---|---|---|
| kategorio | priskribo | |
| 0 | neniuj simptomoj | La paciento povas plenumi ĉion samkiel antaŭ la malsano. |
| 1 | apenaŭ handikapo | Paciento havas simptomojn, sed povas plenumi siajn aktivaĵojn kiel antaŭe |
| 2 | malgrava handikapo | Ne povas plenumi ĉiujn antaŭajn aktivaĵojn, sed povas memstare prizorgi sin kaj okupiĝi pri siaj bezonoj. |
| 3 | meza handikapo | Bezonas iom da subteno, sed povas memstare piediri. |
| 4 | grava handikapo | Paciento ne povas piediri kaj bezonas helpon ankaŭ por korpaj bezonoj. |
| 5 | tre grava handikapo | Paciento ne povas kontroli urinon, dependas de la lito, bezonas tuttagan flegadon. |
| 6 | morto | |
Prognozo
redaktiMalgraŭ provoj de resanigo ne ĉiuj pacientoj komplete resaniĝas. La statistikaj rezultoj de apopleksioj estas:
- proks. kvarono el la pacientoj resaniĝas komplete (t.e. Rankin-skalo 0 aŭ 1)
- proks. kvarono resaniĝas parte kaj povas mem fari ĉiutagaĵojn, sed ne plu povas labori kaj bezonas helpon ĉe kelkaj farendaĵoj (t.e. Rankin-skalo 2 aŭ 3)
- proks. kvarono restas komplete flegenda (laŭ Rankin-skalo 4 aŭ 5)
- iom malpli ol kvarono mortas dum la unuaj kvar semajnoj
Depresio aŭ emocia malstabileco povas esti konsekvenco de apopleksio. Inter 30 kaj 50% el la pacientoj spertas tielnomatan post-apopleksian depresion. Por la maleblo de memstara vivo kognaj perturboj same respondecas kiel korpaj handikapoj. Aparte se homo suferis de pli ol unu apopleksio, iom post iom pro la detruo de cerberoj povas kaŭzi vaskularan demencon. 10% el la pacientoj kun apopleksio post iom da tempo havos epilepsian atakon. Severa danĝero post apopleksio estas la risko havi plian apopleksion. Kiom granda estas la risko, dependas la riskfaktoroj, kiujn havas la paciento. Por taksi la riskon de rea cerba infarkto ekzistas kvantigiloj kiel la apopleksi-prognoza instrumento (Stroke-Prognostic Instrument, SPI-II).[19]
| faktoroj laŭ SPI-II | poentoj |
|---|---|
| kora nesufiĉeco | 3 |
| diabeto | 3 |
| apopleksio en la antaŭa historio | 3 |
| aĝo > 70 jaroj | 2 |
| cerba infarkto (ne transira) | 2 |
| alta sangopremo | 1 |
| korvaskula malsano | 1 |
La kvoto de homoj kun denova apopleksio dum du jaroj estas 10% inter tiuj kun 0-3 poentoj, 19% inter tiuj kun 4-7 poentoj kaj 31% inter tiuj kun 8-15 poentoj. Nesurprizige la riskofaktoroj kalkulitaj en SPI-II estas pli-malpli la samaj kiel la riskofaktoroj por cerbaj iskemioj entute. Tio montras tamen la gravecon, trovi la personajn riskofaktorojn de ĉiu paciento dum restado en hospitalo, por laŭeble plej strikte kontraŭefiki ilin.
Rilate cerbajn hemoragiojn, la risko de rea hemoragio estas malpli facile kalkulebla, ĉar multe dependas de la speco de hemoragio (encerba aŭ subaraknoida) kaj de la loko, kie ĝi okazis (infratentoria aŭ supratentoria).
Vidu ankaŭ
redaktiLiteraturo
redaktiBedaŭrinde aktuala literaturo esperantlingva malmultas. Jen listo de utilaj legaĵoj en naciaj lingvoj:
Gvidlinioj
redaktiGvidlinioj de la Eŭropa Organizaĵo pri Apopleksioj (European Stroke Organisation, ESO) el 2008 (jam ne plu tiom aktuala, sed multlingve): http://eso-stroke.org/eso-guideline-directory/
Gvidlinioj de la Germana Asocio pri Neŭrologio (Deutsche Gesellschaft für Neurologie, DGN), germane: https://www.dgn.org/leitlinien/inhalte-nach-kapiteln
Gvidlinioj de la Usona Asocio pri la Koro (American Heart Asociation, AHA), angle: http://professional.heart.org/professional/GuidelinesStatements/searchresults.jsp?q=&y=&chosen-search-y=&t=1084 Arkivigite je 2018-04-12 per la retarkivo Wayback Machine
Libroj
redaktiCaplan LR (2016) Caplan's Stroke: A clinical approach. Cambrige University Press: Cambridge, 684 p. angle
Gill SK, Brown MM, Robertson F, Losseff N (2015) Stroke Medicine: Case Studies from Queen Square. Springer: Novjorko, 288 p. angle
Hacke W. (2015) Neurologie. Springer: Novjorko, 1039 p. germane
Hufschmidt A, Lücking CH, Rauer S (2013) Neurologie compact. Für Klinik und Praxis. Thieme: Stuttgart/Novjorko, 949 p. germane
Seidel G & Jauß M (2017) Stroke XXS pocket. Börm Bruckmeier Verlag: Grünwald, 164 p. germane
Referencoj
redakti- ↑ Reinhard, M.; Hetzel, A. Meckel, S.; Spreer, J. (2013) Zerebrale Ischämie & Intracranielle Blutungen. En: Hufschmidt, A., Lücking, C., Rauer, S.: Neurologie compact, Thieme-Verlag: Stuttgart/New York
- ↑ http://who.int/mediacentre/factsheets/fs310/en/
- ↑ 3,0 3,1 3,2 Reinhard, M.; Hetzel, A. Meckel, S.; Spreer, J. (2013) Zerebrale Ischämie & Intracranielle Blutungen. En: Hufschmidt, A., Lücking, C., Rauer, S.: Neurologie compact, Thieme-Verlag: Stuttgart/New York
- ↑ National Institute of Neurological Disorders and Stroke (NINDS)"Stroke: Hope Through Research", National Institutes of Health
- ↑ Senelick, R.C., Rossi, P. W., Dougherty, K. (1994) Living with Stroke: A Guide for Families. Contemporary Books: Chicago ISBN0-8092-2607-3OCLC40856888
- ↑ Poeck, K., Hacke, W. (2006) Neurologie. Springer Medizin Verlag: Heidelberg, ISBN 978-3540299974
- ↑ 7,0 7,1 7,2 Chalela, J.A., Kidwell, C.S., Nentwich, L.M., Luby, M., Butman J.A., Demchuk, A.M., Hill, M.D., Patronas, M., Latour, L., Warach, S. (2007)"Magnetic resonance imaging and computed tomography in emergency assessment of patients with suspected acute stroke: a prospective comparison"doi10.1016/S0140-6736(07)60151-2PMC1859855PMID17258669
- ↑ Gvidlinioj de la Germana Asocio por Neŭrologio (Deutsche Gesellschaft für Neurologie) https://www.dgn.org/leitlinien/2311-ll-21-2012-diagnostik-akuter-zerebrovaskulaerer-erkrankungen Arkivigite je 2017-04-03 per la retarkivo Wayback Machine
- ↑ Arkivita kopio. Arkivita el la originalo je 2017-04-23. Alirita 2017-04-23.
- ↑ Arkivita kopio. Arkivita el la originalo je 2017-04-23. Alirita 2017-04-23.
- ↑ https://www.cdc.gov/dhdsp/pubs/docs/primary_stroke_center_report.pdf
- ↑ Burton, A. (2016) South Africa: stroke units out of the blue, The Lancet Neurology , Volume 15 , Issue 4 , 359 - 360 DOI: http://dx.doi.org/10.1016/S1474-4422(16)00073-9
- ↑ Berkhemer OA, Fransen PS, Beumer D, van den Berg LA, Lingsma HF, Yoo AJ, Schonewille WJ, Vos JA, Nederkoorn PJ, Wermer MJ, van Walderveen MA, Staals J, Hofmeijer J, van Oostayen JA, Lycklama a Nijeholt GJ, Boiten J, Brouwer PA, Emmer BJ, de Bruijn SF, van Dijk LC, Kappelle LJ, Lo RH, van Dijk EJ, de Vries J, de Kort PL, van Rooij WJ, van den Berg JS, van Hasselt BA, Aerden LA, Dallinga RJ, Visser MC, Bot JC, Vroomen PC, Eshghi O, Schreuder TH, Heijboer RJ, Keizer K, Tielbeek AV, den Hertog HM, Gerrits DG, van den Berg-Vos RM, Karas GB, Steyerberg EW, Flach HZ, Marquering HA, Sprengers ME, Jenniskens SF, Beenen LF, van den Berg R, Koudstaal PJ, van Zwam WH, Roos YB, van der Lugt A, van Oostenbrugge RJ, Majoie CB, Dippel DW, Investigators MC. A randomized trial of intraarterial treatment for acute ischemic stroke. N Engl J Med. 2015;372:11–20
- ↑ Goyal M, Demchuk AM, Menon BK, Eesa M, Rempel JL, Thornton J, Roy D, Jovin TG, Willinsky RA, Sapkota BL, Dowlatshahi D, Frei DF, Kamal NR, Montanera WJ, Poppe AY, Ryckborst KJ, Silver FL, Shuaib A, Tampieri D, Williams D, Bang OY, Baxter BW, Burns PA, Choe H, Heo JH, Holmstedt CA, Jankowitz B, Kelly M, Linares G, Mandzia JL, Shankar J, Sohn SI, Swartz RH, Barber PA, Coutts SB, Smith EE, Morrish WF, Weill A, Subramaniam S, Mitha AP, Wong JH, Lowerison MW, Sajobi TT, Hill MD, the ETI. Randomized Assessment of Rapid Endovascular Treatment of Ischemic Stroke. N Engl J Med. 2015
- ↑ Leitlinien der Deutschen Gesellschaft für Neurologie. https://www.dgn.org/leitlinien/3198-030-140-rekanalisierende-therapie-ergaenzung-akuttherapie-schlaganfall Arkivigite je 2020-08-30 per la retarkivo Wayback Machine
- ↑ Hacke W, Kaste M, Bluhmki E, Brozman M, Davalos A, Guidetti D, Larrue V, Lees KR, Medeghri Z, Machnig T, Schneider D, von Kummer R, Wahlgren N, Toni D. Thrombolysis with alteplase 3 to 4.5 hours after acute ischemic stroke. N Engl J Med. 2008;359:1317–1329
- ↑ http://www.berliner-feuerwehr.de/technik/fahrzeuge/rettungsdienstfahrzeuge/stroke-einsatz-mobil/
- ↑ Parker SA, Bowry R, Wu TC, Noser EA, Jackson K, Richardson L, Persse D and Grotta JC (2015) Establishing the First Mobile Stroke Unit in the United States. Stroke. https://doi.org/10.1161/STROKEAHA.114.007993, http://stroke.ahajournals.org/content/early/2015/03/17/STROKEAHA.114.007993
- ↑ Kernan WN, Viskoli CM, Brass LM et al. The stroke prognosis instrument II (SPI II): A clinical prediction instrument for patients with transient ischemia and nondisabling ischemic stroke. Stroke 2000, 31 (2): 456-462